こんにちは リハビリテーション科です!!
今回は関節リウマチの症状や分類、判断基準についてご紹介します。
関節リウマチは、多発性の関節炎を主症状とする原因不明の全身性疾患です。病変は関節の滑膜炎で始まり、当初は手足あるいは膝などに限局した疼痛と腫脹が主体であり、次第に全身の関節が侵され、関節の変形、疼痛が生じて機能障害をきたします。
有病率は0,2%~1,2%で全国のリウマチ患者は70万人~80万人と推定されています。20~50歳代に好発しますが高齢で発症する場合もあります。女性の罹患率は男性の3~4倍です。
・リウマチの症状
①朝のこわばり
起床時に関節がこわばり、指が動かしにくい症状を朝のこわばりといいます。体を動かし始めると多くは消退し、その持続時間がリウマチの活動性の1つの指標となります。
②疼痛
関節の自発痛、圧痛、運動時痛を訴えます。疼痛は天候の影響を受ける場合があります。疼痛の訴えは個人差が大きく必ずしも関節の変形やX線所見と合致しません。
③腫脹
炎症性の滑膜肥厚、関節包の肥厚および関節液の貯留による腫脹があります。手指や肘関節、膝関節では腫脹は触診で容易に判断できますが、股関節の触診による腫脹の判断は困難です。
④可動域制限
疼痛による反応性の可動域制限と関節面の破壊および関節周囲の軟部組織の拘縮による可動域制限があります。手関節では関節拘縮が進行して強直をきたすことも多いです。
・関節リウマチの分類基準(2010 ACR/EULAR)
この基準では、少なくとも1つ以上の関節で腫れを伴う炎症(滑膜炎)がみられ、その原因として関節リウマチ以外の病気が認められない場合に、
- 症状がある関節の数 ―–罹患関節数
- リウマトイド因子(RF)または抗CCP抗体 ――血清学的検査
- CRPまたは赤沈値 ―–急性期反応物質
- 症状が続いている期間 ―–症状の持続期間
の4項目についてのそれぞれの点数を合計し、6点以上であれば関節リウマチと診断、抗リウマチ薬による治療を開始することになっています。日本リウマチ学会でもこの基準が検証され、早い時期での関節リウマチの診断に役立つことが示されました。ただし関節リウマチ以外の病気でも合計6点以上になってしまうことがあるため、点数をつける前に他の疾患の可能性がないか十分に検討する必要があります。

- ・大関節とは肩、肘、股、膝、足関節を指す。
- ・小関節とは手関節、2-5指PIP・MCP関節、母指IP関節、2-5趾MTP関節を指す。
- ・2-5指DIP関節、母指CM関節、母趾MTP関節は評価対象から除外する。
- ・RFと抗CCP抗体は正常上限以下を陰性、正常上限以上で正常上限値の3倍以下を低値陽性、正常上限値の3倍以上を高値陽性として採点する。
・関節リウマチの機能障害分類
Steinbrockerの分類基準

過去に血液検査に問題がなくても繰り返し検査をすることで異常値が出ることがあります。
血液検査でもわかりにくい関節リウマチもありますので、何か気になることがありましたら当院にご相談ください。
次回は、リハビリテーションを含めた関節リウマチに対する治療方法についてご紹介します。
こんにちは!リハビリテーション科です!
最近は日中暑くなる日が多いですが、体調の方はいかがでしょうか。
前回は、ロコモティブシンドロームについてどういったものなのか、どんな症状が出るのか、ロコモティブシンドロームを調べるテストを紹介しました。
今回は、ロコモティブシンドローム予防に効果的な運動療法を紹介していこうと思います。
①片脚立ち(バランス能力の向上)
床につかない程度に片脚を上げ、姿勢は真っ直ぐにして左右共に1分間行います。
1日の目安:左右1分間の2~3セット
※転倒しないように必ずつかまるものがある場所で行いましょう。

②スクワット(下肢の筋力向上)
1.足を肩幅に開きます。
2.お尻を後ろに引くように2~3秒間かけてゆっくりと膝を曲げ、ゆっくりと戻します。
スクワットができない場合は椅子からの立ち座り動作を繰り返し行いましょう。
※支えが必要な方は必ずつかまるものがある場所で行いましょう。スクワット中は息を止めないで行いましょう。



③ヒールレイズ(ふくらはぎの筋力向上)
1.両足で立った状態で踵を上げます。
2.ゆっくり踵を下ろします。
1日の目安:10~20回の2~3セット
※支えが必要な方は必ずつかまるものがある場所で行いましょう。


④フロントランジ(下肢の柔軟性、バランス能力、筋力向上)
1.腰に両手をついて両足で立ちます。
2.片脚をゆっくり大きく踏み出します。
3.太ももが水平になるくらいに腰を深く下げます。
4.身体をあげて、踏み出した脚を元に戻します。
※支えなどが必要な方は両手で掴めるものがある場所で行いましょう。



③と④は余裕がある方は①、②と一緒にやってみてください!
若いうちから毎日の生活の中に運動習慣を持ち、1日3回栄養バランスの取れた食事を摂って、習慣的な運動を行い体力をつけることが、ロコモティブシンドロームの予防や改善につながるといわれています。
※特に①と②は毎日行うことが勧められています。運動を行うことで痛みが出た場合は即座に中止してください。
筋肉の材料になるタンパク質や、骨の材料になるカルシウムを摂取することも大切です。積極的に摂取しましょう。
ロコモティブシンドロームについて詳しく知りたい方は、当院にお気軽に受診して下さい。お待ちしております。
こんにちは!リハビリテーション科です!
暦の上では夏となり夏の兆しがみえる頃となりましたが、いかがお過ごしですか?
今月は、ロコモティブシンドロームについてご紹介します。
ロコモティブシンドロームとは、運動器の障害のために移動機能の低下をきたした状態のことを言います。
英語で移動することを表す「ロコモーション(locomotion)」、移動するための能力があることを表す「ロコモティブ(locomotive)」から作った言葉で、移動するための能力が不足したり、衰えたりした状態を指します。
(運動器は骨・関節・筋肉・神経などで成り立っていますが、これらの組織の障害によって立ったり歩いたりするための身体能(移動機能)が低下した状態をロコモと言います。)
ロコモと運動習慣についてご説明します。
運動器は普段の生活で身体を動かした負荷をかけることで維持されます。そのためロコモを防ぐには、若い頃から適度に運動する習慣をつけ、運動器を大事に使い続けることが不可欠です。
運動習慣は体力に大きな影響を及ぼします。スポーツ庁の調査によれば、どの年齢においても運動・スポーツの実施頻度が高い人ほど体力テストの点数が高く、ほぼ毎日運動する50歳の人は運動習慣のない30歳の人より体力が高いことがわかります。(下記グラフ参照)。

また皆さんはロコモと似ている「フレイル」という言葉を知っていますか?
フレイルとは高齢者において生理的予備能力(外からのストレスによる変化を回復させる能力)が低下し、要介護の前段階に至った状態を意味します。フレイルが現れる要因には、身体的、精神・心理的、社会的の3つの側面があり、このうちの身体的フレイルがロコモと深く関係しています。
ロコモは、フレイルよりも早い時期から現れます。ロコモが進行し、身体能力の低下が自覚症状を伴って顕著になったものが身体的フレイルです。移動機能の低下によって社会参加に支障をきたす「ロコモ度3」が、この身体的フレイルに相当する段階と言えます。

ロコモかどうかは「ロコモ度テスト」と言われる3つのテストで判定をすることができます。
- ①立ち上がりテスト
片脚または両脚でどれくらいの高さの台から立ち上がれるかを測ります。
② 2ステップテスト
できるだけ大股で2歩歩いた距離を測る。
③ ロコモ25
運動器の不調に関する25の質問に答える。
これらの結果により、ロコモでない状態、移動機能の低下が始まっている状態をロコモ度1、ロコモが進行し移動機能の低下が進行し自立した生活ができなくなるリスクが高くなっている状態をロコモ度2、ロコモがさらに進行して社会参加に支障をきたしているロコモ度3と判定できます。
気になることがありましたら当院にご相談ください。
次回は、ロコモティブシンドロームの予防や運動療法についてご紹介します。
こんにちは。リハビリテーション科です!!
最近は寒くなったり暖かくなったりと寒暖差もありますが体調の方はいかがでしょうか。
前回は、骨粗しょう症に対してどういった人に多いのか、どんな症状があるのかを紹介しました。
今回は、骨粗しょう症予防に効果的な運動療法を紹介していこうと思います。
骨に適度な衝撃を与えることで新しい骨を作る「骨芽細胞」が活性化され、骨粗しょう症の予防や改善につながると言われています。
※特に③のヒールレイズは効果的と言われていますので、ぜひ実践してみて下さい。また、運動を行うことで痛みが出た場合は、即座に中止をしてください。
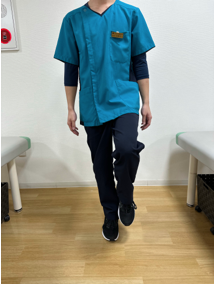
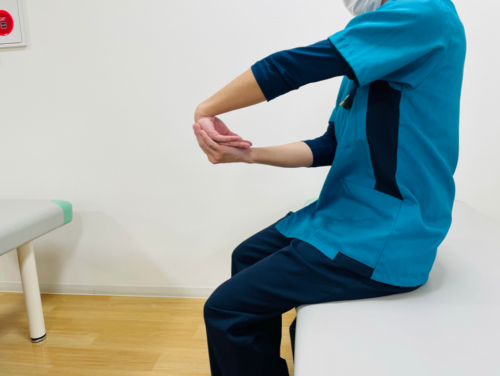
①片脚立ち
(方法)
自然に立った状態から床につかない程度に片方の脚を上げる。(図1)
1日1分間 3セット
(図1)

(図2)
<注意点>
バランスを崩して骨折や怪我・転倒しないように安定している壁・手すり・テーブル・椅子などに掴まって行う。(図2)
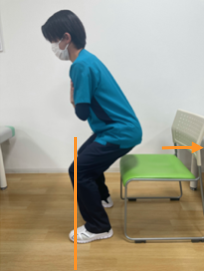
②スクワット
(方法)
立位姿勢の状態から肩幅より脚を少し広げる。(図3)
↓
その状態からつま先は30度程度外に開く。(図3)
↓
姿勢から腰をやや後ろに沈めるようにして腰を下げる。(図4)

(図3)
(図4)
<注意点>
腰を落とす際、膝がつま先より前に出ないようにしましょう。(図4)
<ポイント>
☆椅子に腰掛けるように行う!
☆お尻を後ろに少し突き出すように行う!
☆スクワットはゆっくり行う方が効果的!
(2~3秒かけてゆっくり腰を降ろし、2~3秒かけて上がる。)
③ヒールレイズ
(方法)
腰幅程度に開いて立ち、両脚の踵をゆっくり上げて下ろすを繰り返します。(図5)
1日10~20回 3セット
(図5)
<ポイント>
☆踵を下ろす際にドンッと衝撃を加える!
④有酸素運動
ゆっくりではなく早歩きでしましょう。
1日30分 1週間に3回
<注意点>
道が悪いところは避けましょう。
痛みを無理して行わない。→できる範囲で行いましょう。
普段杖を使用してる方や、不安な方は杖など使用しましょう。
⑤背筋運動
うつ伏せになりお腹の位置にクッションを置く。(図6)
↓
両手は腰の位置に回す。→回した手は腰に置くか、手を組む。(図6)
↓
無理なく起こせる範囲で顎を引いたまま上半身をゆっくり起こす。(図7)
1セット10~15回 1日1~3回
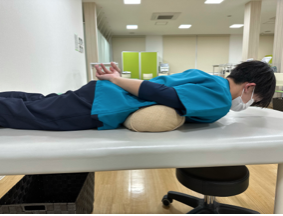
(図6)
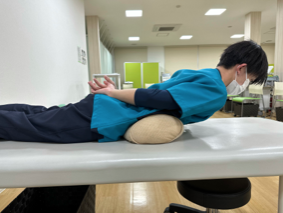
(図7)

(図8)
<注意点>
上半身を起こすことを意識しすぎて、顎が前に突き出ないようにしましょう。(図8)
自分自身が骨粗しょう症か分からない方や、詳しく知りたい方は当院で骨密度検査を行ってますのでお気軽に当院を受診して下さい。お待ちしております。
はじめに
寒さもいよいよ本格的になり、体調にお変わりないでしょうか。今回は骨粗しょう症についてお話されていただければと思います。現在骨粗しょう症患者数は約1300万人となり、年間約100万人ずつ増加しています。もはや誰もがなりうる身近な疾患です。いくつか「骨粗しょう症と〇〇」と題して、骨粗しょう症に対して知識を深めていきましょう。
骨粗しょう症と性差
男性に比べ、約2-3倍女性が多いのが特徴です。要因として女性は50歳前後を境に女性ホルモンであるエストロゲンが急激に減少します。このエストロゲンは骨の新陳代謝の際に古い骨を壊す作用(骨吸収)を緩やかにします。このため閉経後10年の間に骨量の減少が著しくなり、70歳女性においては3人に1人が骨粗しょう症を発症するといわれています。
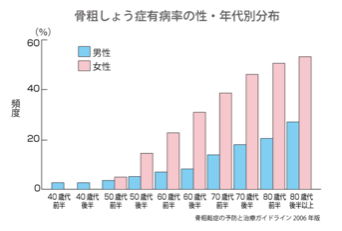
骨粗しょう症と寿命
直接寿命に関わることはありませんが、骨粗しょう症になると容易に骨折しやすくなり、特に転倒などにより、脊椎圧迫骨折、大腿骨頸部骨折、橈骨遠位端骨折、上腕骨近位部骨折の骨折が生じやすくなります。また寝たきりになる原因の第4位に転倒・骨折が位置しており、骨折1年後の死亡率では80歳以上で20%、90歳以上では30%にのぼります。
骨粗しょう症とステロイド
ステロイド剤は炎症を抑えたり、過剰な免疫反応を抑制したり、しばしば用いられます。ですが一方でデメリットもあり、骨粗しょう症とも関連が深いとされています。骨は絶えず破壊と再生を丁度よい塩梅で行っています。ですがステロイド剤の副作用として破壊>再生に傾いた働きをしてしまいます。特に長期間ステロイドをしようした方の30-50%に骨 折を生じる報告もあり、また高齢者に関わらず年齢も幅広い年齢層が対象となります。
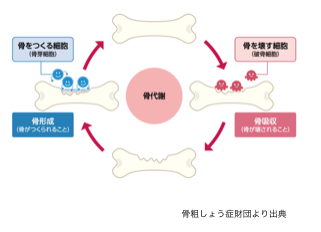
おわりに
骨粗しょう症はだれにでも起こりうる疾患です。特に男性では70歳代、女性では50歳後半から罹患率が上昇傾向にあります。当院においても骨密度検査を実施しておりますので、気になられる方はお気軽にご相談ください。
あけましておめでとうございます、今年もよろしくお願い致します。リハビリテーション科です!
今回は、ばね指についてご紹介しようと思います!
指は、腱によって曲げ伸ばしをすることができます。手を握ったり強い力を発揮する筋肉は前腕にあり、その力を腱が伝えます。その通り道で指を曲げる腱が浮き上がらないように押さえているのが、靱帯性腱鞘(じんたいせいけんしょう)と呼ばれるものです。この靱帯性腱鞘は指にありますが、その部分の腱や腱鞘が炎症を起こし、“腱鞘炎”になり、さらに進行すると引っ掛かりが生じて、ばねのようなかくかくとした動きが見られるようになります。これを“ばね指”と呼んでいます。また、経過が長いと隣の指が影響を受けて動かしにくくなることもあります。
ばね指になりやすい人の特徴をご紹介します!
①妊娠出産期の女性や更年期の女性
②スポーツや仕事での手の使いすぎ
③糖尿病やリウマチ、透析患者の人
※特に親指と中指に多く見られやすいです!
<治療法>
治療法としては大きく分けて”保存療法”と”手術療法”があり、基本的には保存療法を選択する場合が多いです。
保存療法では安静にする、痛み止め(薬や湿布の処方)、ステロイド注射があります。
手術療法はステロイド注射を打っても症状が改善しない場合や、再発を繰り返す場合に手術を検討します。痛みの元となっている腱鞘を切開し、その一部を切り離すことで、つらい症状を改善させることが可能です。手術自体は、1㎝程度の切開で済むことが多いです。
セルフケアとして、関節が動かしにくくなることを防ぐために指や腕などのストレッチは効果的です。簡単なストレッチ方法2つご紹介します!
①指を曲げる筋肉のストレッチ
指の付け根から伸ばすイメージで、反対側の手を使って手首を反らして、できる範囲で反らしていきます。痛気持ちい程度で止めて10秒から15秒かけてストレッチをしましょう。※痛すぎる場合はすぐに中止して下さい。

②指を伸ばす筋肉のストレッチ
①のストレッチの反対で、反対側の手で手首と指を曲げて、できる範囲で曲げていきます。これも痛気持ちいい程度で止めて10秒から15秒かけてストレッチをしましょう。※痛すぎる場合はすぐに中止して下さい。
当院でのリハビリテーションでは、超音波療法による疼痛軽減や、手部のストレッチ、可動域訓練、筋力トレーニングを行っていますので、お気軽にご相談下さい。
こんにちは リハビリテーション科です!!
冬の寒気が身にしみる頃になりましたが皆さんは体調崩してないでしょうか?!
今回はサルコペニアについてご紹介いたします。
サルコペニアとは、骨格筋量(筋肉量)の低下と筋力低下を意味します。近年有病率が高まり様々な健康被害の原因になっていることでテレビや雑誌でも取り上げられる機会が多くなった為、耳にしたことがある方も多いと思います。
サルコペニアは、筋肉が減り、からだの機能が低下した状態を指します。握力が低下しているか(男性26㎏未満、女性18㎏未満)、または歩く速度が低下していて(0.8m/秒以下)、検査で筋肉量が基準より減少していることが認められると、サルコペニアと診断されます。
サルコペニアの方に多く見られる特徴
①65歳以上
②痩せ型で手足が細い
③歩く速度が遅くなったと感じる
④階段を上がるのがしんどいと感じる
⑤瓶やペットボトルの蓋が開けにくくなったと感じる
思い当たる方はサルコペニアになる可能性があります。
適切なエネルギー摂取と軽めの運動を反復して行う事で予防や改善ができます。
最後に簡単な運動方法を紹介します。
・スクワット15回
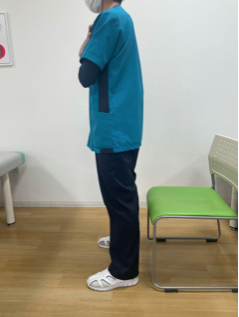
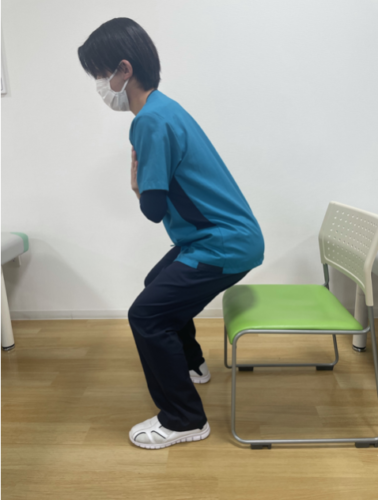
・かかと上げ15回

※回数は運動後の疲れ具合に合わせて調節してください。軽い運動でも反復して行えば効果は十分あります。分からないことがありましたら当院にお気軽にご相談ください。
こんにちは!リハビリテーション科です!
日に日に秋が深まる季節となりましたがいかがお過ごしでしょうか。
今月はアキレス腱断裂についてご紹介します。
アキレス腱は、踵の骨とふくらはぎの筋肉(下腿三頭筋)をつなぐ太い腱です。(図1)
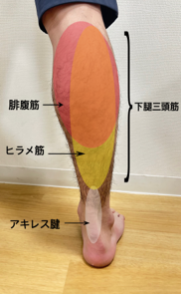
(図1)
アキレス腱断裂は、全てが切れる完全断裂と、一部が切れる部分断裂があります。
また、幅広い年齢で発症します。
受傷機転としては、ジャンプや蹴り出しの時に『膝関節が伸びた状態で、腓腹筋やヒラメ筋が急激に収縮』して起こることが多いです。(図2)

(図2)
若い世代にはスポーツやダンス中のジャンプ・ターン・ダッシュなどの際に生じやすく、
高齢者の場合は日常的な動作によって生じることがあります。
腱が切れる瞬間に、「バン!」「ブチッ!」の様な破裂音や、ふくらはぎを後ろから叩かれた感覚などの衝撃を感じることが多いです。
治療方法として、ギプスや装具を用いて自然に治癒させる保存療法と断裂したアキレス腱を直接縫合する手術療法とがあります。
保存療法は再断裂しやすいと言われていましたが、最近はギプス固定期間を短くし早期に適切に荷重をかけることにより、再断裂率は手術療法と同等となってきました。合併症が少ないことも保存療法の長所です。
手術療法は、しっかりと腱を縫合するため、ギプス固定期間が短縮され、早期の社会復帰が可能となります。職場への復帰は、手術療法を行った方が早いと言われています。低侵襲手術を行えば手術後感染症の発症率を低くすることができます。
スポーツ復帰に関しては、保存療法でも十分可能です。しかし、手術療法ではヒラメ筋の萎縮が少なく、早期にふくらはぎ(下腿三頭筋)の筋力の回復が得られるため、スポーツ選手には手術が行われることもよくあります。手術療法を行った場合でも、スポーツ復帰には少なくとも5~6か月程度を必要とします。スポーツ種目やスポーツレベルにより復帰時期は異なるため、主治医とよく相談の上、スポーツ復帰を決めることが大切です。
当院でのリハビリテーションでは、超音波療法による疼痛軽減や、足部のストレッチ、可動域訓練、筋力トレーニングを行っていますので、お気軽にご相談下さい。
こんにちは!リハビリテーション科です!
暦の上では10月ですが、まだまだ暑い日が続いております。皆様お変わりはございませんか?
今月は有痛性外脛骨についてご紹介します。
足の内側にある舟状骨(しゅうじょうこつ)には、約20%の人に過剰骨(余分な骨)があります。
これを「外脛骨(がいけいこつ)」と呼び、この骨に痛みが出ている状態を「有痛性外脛骨」と言います。
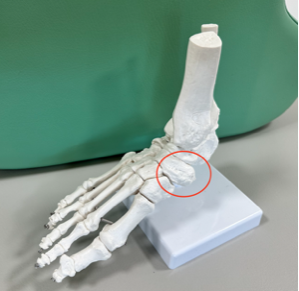
有痛性外脛骨は、思春期の子供によく発症するとされていますが、大人にもまれに発症する事があります。
有痛性外脛骨の最も代表的な症状は、「外脛骨を押すと痛みが出る」ことです。
その他にも、以下の症状があらわれます。
- ・外脛骨が腫れ、熱感がある
- ・外脛骨が突出する
- ・歩いたり走ったりすると痛みを強く感じる
- ・ジャンプをすると痛む
一般的に有痛性外脛骨の原因は、外脛骨に付いている「後脛骨筋(こうけいこついきん)の過緊張」と言われています。
後脛骨筋とは、脛の内側から土踏まずへ伸びている筋肉で、足関節を伸ばしたり(底屈)、内に返したり(内反)する運動で使われます。
この後脛骨筋を繰り返し使う事で、外脛骨に負荷がかかり痛みが生じます。
その他には、
「捻挫による外傷」をきっかけに、有痛性外脛骨を発症する事もあります。
治療としては現在行っているスポーツや運動をすべて中止し、 「安静」を指示されます。
それは、有痛性外脛骨を治すには、患部に負担をかけない事が何よりも大切とされているからです。
そのうえで、湿布や足底板(インソール)の装着といった保存療法が勧められます。
リハビリテーションでは、後脛骨筋を中心とした足首周囲の筋力強化を行い、患部に過剰なストレスが生じないようにします。また周囲の筋肉にマッサージやストレッチ、患部への電気治療などが行われます。
①ストレッチ
筋肉が硬くなることで、足関節可動域制限が生じ痛みの原因に繋がります。
筋肉を柔軟にすることで外脛骨への負担軽減を図っていきます。
・下腿三頭筋のストレッチ
・後脛骨筋のストレッチ
②筋力訓練
足部アーチ(土踏まず)が低下することが、有痛外脛骨の1つの発生機序と言われています。
筋力訓練を行い、足部アーチ(土踏まず)の改善を図っていきます。(タオルギャザー)
また、痛みが生じることで足関節周囲の筋力低下も認められるため、足関節部の筋力訓練も行います。(ヒールレイズ)

(下腿三頭筋ストレッチ)

(ヒールレイズ)
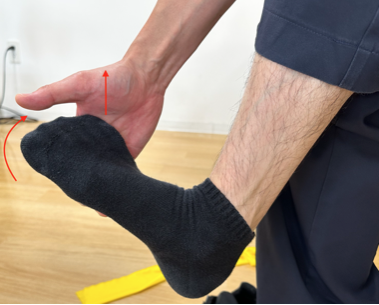
(後脛骨筋ストレッチ)
当院でのリハビリテーションでは、超音波療法による疼痛軽減や、足部~足趾のストレッチ指導、筋力トレーニングを行っていますので、お気軽にご相談下さい。
こんにちは!リハビリテーション科です!
9月とはいえ、まだ夏を思わせる暑い毎日ですが皆さんは、いかがお過ごしでしょうか?
今月は、スポーツをしている子どもに多く発生するオスグッド・シュラッター病についてご紹介します。オスグッド・シュラッター病とは、主に成長期の子どもが膝前部や下部に生じる痛みや発赤(ほっせき=皮膚が赤くなること)、熱っぽさを感じる病気です。
発症する原因として、大腿四頭筋(太ももの前の筋肉)(図1ここでは脛骨に付着する膝蓋腱も大腿四頭筋の一部として記載しています)の力は、膝を伸展させる力として働きます。膝を伸ばす力の繰り返しにより、大腿四頭筋が脛骨粗面を牽引するため、脛骨結節の成長線に過剰な負荷がかかり成長軟骨部が剥離するものです。そのため、サッカーやバスケットボール、バレーボールなど跳躍やボールを蹴るスポーツを活発に行う10~15歳の成長期の子どもに多く発症します。
図1)

治療として、現在行っているスポーツを一時的にやめることが一番です。痛みを我慢してスポーツを継続し、症状を悪化させることが多いので、指導者など周囲の大人が早めに異常を察知してやめさせ、膝に負荷をかけさせないようにすることが重要になります。また症状の緩和には、アイシング(酷使した部分を氷で冷やすこと)や消炎鎮痛剤の内服、サポーターやテーピングによる膝蓋靭帯への負荷の軽減が有効です。
成長期の子どもでは、骨の成長にその周囲の筋肉の成長が追いつかずバランスがうまく取れていない場合があるため、予防として日頃からストレッチを行うことも大事です(下記のストレッチを実際にやってみてください)。
1、大腿四頭筋(太もも前の筋肉)
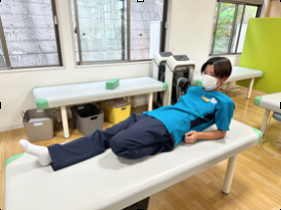
2、ハムストリングス(太もも裏の筋肉)

このほかにも膝に負担が集中しないように、お尻周りや足首の筋力トレーニングを行い、負担を分散させることも重要になってきます。また上記などのストレッチは、予防に有効ですが症状を悪化させる場合もあるので、自己判断をせず当院にご相談ください。
痛みのない身体作りを行い、スポーツを行いましょう!